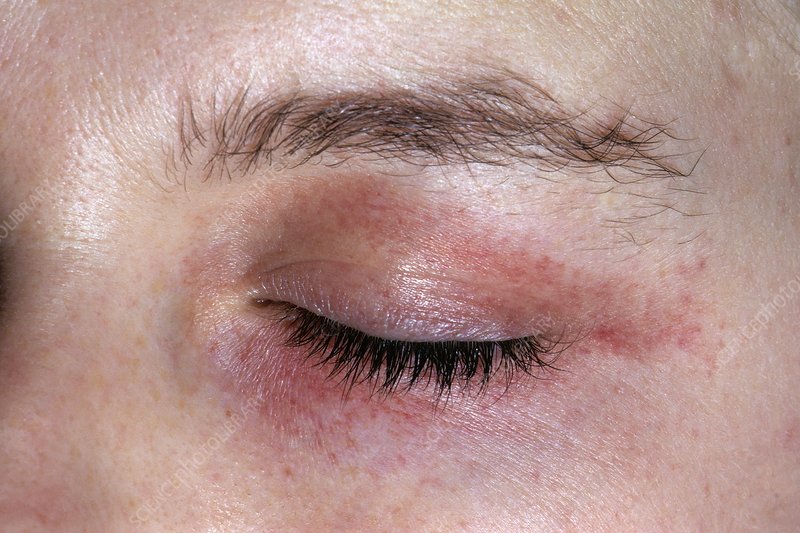
الداء النشواني الجلدي هو ترسب لبروتينات الأميلويد أو البروتينات الشبيهة بها في الجلد، والداء النشواني عمومًا هو مجموعة من الأمراض تتراكم فيها بروتينات متنوعة غير منحلة (أميلويدات) في عضو أو أكثر من أعضاء الجسم، مسببةً خللًا في عمله.
قد يصيب الداء النشواني القلب أو الكلى أو الجهاز الهضمي أو العصبي أو الجلد.
أنواع الداء النشواني:
توجد ثلاثة أنواع رئيسية للداء النشواني هي:
- الداء النشواني الموضعي، أو الداء النشواني الجلدي الأولي، وهو الذي يتناول موضوعه هذا المقال.
- الداء النشواني الجهازي.
- الداء النشواني الوراثي أو العائلي، وهو حالة وراثية نادرة تسبب اعتلال عضلة القلب أو اعتلالًا عصبيًا غالبًا، يُعرف النمط الأكثر شيوعًا منه بالداء النشواني ATTR، وتعود الإصابة به إلى طفرة في جين ترانسثيريتن-TTR المتوضع على الصبغي الخامس، ما يؤدي إلى خلل في بروتين TTR الكبدي.
الداء النشواني الجلدي:
يشمل الداء النشواني الجلدي أو PCA أو الداء النشواني الجلدي الأولي الموضعي مجموعةً من الإصابات الجلدية التي تتميز بترسب خارج خلوي لبروتينات الأميلويد غير المتجانسة دون إصابة الأعضاء الداخلية، وهو شكل فريد من الداء النشواني ولا يرتبط مع الداء النشواني الجهازي.
يُصنف الداء النشواني الجلدي إلى:
- الداء النشواني الحزازي (LA).
- الداء النشواني البقعي (MA).
- الداء النشواني ثنائي الطور (BA)، ويعني وجود كل من الداء النشواني الحزازي والبقعي.
- الداء النشواني العقدي (NA).
- الداء النشواني الجلدي الأولي.
توجد أشكال وراثية عديدة نادرة غير نمطية مثل:
- الداء النشواني الجلدي الناتج عن الشذوذ الصبغي.
- الداء النشواني الشبيه بتبكل الجلد.
- الداء النشواني الحزازي الفقاعي.
- السلس الصباغي الشبيه بالداء النشواني البقعي.
من المعرضون للإصابة بالداء النشواني الجلدي الأولي؟
يشيع ظهور الداء النشواني الجلدي الأولي عند ذوي البشرة من النمط 3 و4 في آسيا وأمريكا الجنوبية والشرق الأوسط، وهو داء نادر الظهور لدى ذوي الأصول الأوروبية (القوقازية). ينتشر الداء النشواني الحزازي في منطقة جنوب الصين وجنوب شرق آسيا كثيرًا، وهو أكثر شيوعًا من بين الأنواع الأخرى في جميع أنحاء العالم.
يمثل الشكل ثنائي الطور 15% من مرضى الداء النشواني الجلدي، أما الداء النشواني العقدي هو أكثر ندرةً، لكنه يجذب المزيد من الانتباه لأنه يحاكي الأورام الجلدية المختلفة.
في أغلب الأحيان يظهر الداء النشواني البقعي في العقد الرابع من العمر، ويظهر الداء النشواني الحزازي في العقد الخامس، أما الداء النشواني العقدي فيظهر في العقد السادس منه.
يؤثر الداء النشواني الجلدي الأولي على كلا الجنسين، لكنه أكثر شيوعًا عند الإناث بأربعة أضعاف من الذكور.
أسباب الداء النشواني الجلدي:
ما يزال السبب المحدد للداء النشواني الجلدي غير واضح، خاصةً على المستوى الجزيئي لتشكل لييفات الأميلويد. مع ذلك، يوصف الداء النشواني الحزازي والبقعي بأنهما ناتجان عن الموت المبرمج للخلايا المتقرنة مع بروتين الأميلويد المصنع داخليًا.
يُعتقد أن الخدش والحك والتعرض لأشعة الشمس تساهم في إحداث المرض، ويظهر ميل عائلي للإصابة عند 10-15% من الحالات، وسُجل ارتباط بين مستقبل oncostatin-M ومستقبل IL-31 مع ظهور المرض.
تُنتج ترسبات الأميلويد خفيف السلسلة من تكاثر خلايا البلازما الداخلية في الداء النشواني العقدي.
الأعراض السريرية للداء النشواني الجلدي:
تختلف أعراض الداء النشواني الجلدي حسب نوعه.
الداء النشواني الحزازي: يتميز بحطاطات تقرنية منفصلة بعرض 2-3 ملم، يتراوح لونها بين الأحمر والبني الداكن، وذلك حسب نوع جلد المصاب، وتظهر عادةً على الجلد الأمامي للساقين ونادرًا ما تظهر على سطح الطرفين العلويين أو الظهر أو الرأس أو أماكن مثل الجفون أو قوقعة الأذن أواللسان أو المناطق الشرجية العجزية. قد تتجمع بعض الحطاطات لتشكل لويحات كبيرة ذات مظهر مرصوف بالحصى، والحكة الشديدة من أبرز أعراضها.
الداء النشواني البقعي: يتميز ببقع حمراء إلى داكنة اللون مصفوفة بشكل متموج أو شبكي تنتشر في الجزء العلوي من الظهر، وبشكل أقل على الصدر والأطراف العلوية. حكتها أقل شدةً من حكة حطاطات الداء النشواني الحزازي.
الداء النشواني العقدي: يتميز بعقيدات انفرادية أو متعددة بقطر 5-20 ملم، ذات لون بين الأصفر والبرتقالي أو البني، تظهر على المواقع الطرفية مثل اليدين والقدمين والرأس والرقبة، وأجزاء أخرى من الجسم بشكل أقل شيوعًا.
مضاعفات الداء النشواني الجلدي:
يتظاهر كل من الداء النشواني الحزازي والعقدي بأعراض حميدة لا تنتشر إلى باقي أجزاء الجسم أو أعضائه الداخلية.
قد تتفاقم كروب نفسية بسبب التشوه الجلدي والحكة، وتميل الآفات العقدية إلى التحول للشكل النشواني الجهازي عند 10% من الحالات.
تشخيص الداء النشواني الجلدي:
يعتمد تشخيص أصناف الداء النشواني الجلدي على المميِّزات في شكل كل نوع وطبيعة الحكة الحاصلة، وقد تُظهِر خزعة الجلد الرواسب الأميلودية الموجودة بعد تلوينها بصبغة حمراء ووضعها تحت ضوء مستقطب، وعلى الكيمياء.
تُظهِر النتائج النسيجية ما يلي:
- يشتمل الداء النشواني الحزازي على رواسب بؤرية كبيرة من الأميلويد في الحليمات الجلدية. تزيح تلك الرواسب حواف الشبكية دون إصابة الهياكل الملحقة والأوعية الدموية، ويمكن رؤية الشواك الجلدي وفرط التقرن والورم الحليمي وفرط التحبب.
- يُظهر الداء النشواني البقعي عادةً رواسب صغيرة من بروتين الأميلويد في الأدمة العلوية مع بشرة طبيعية إلى حد ما.
- يُظهر الداء النشواني العقدي رواسب الأميلويد عبر الأدمة بأكملها إلى طبقة تحت الجلد التي تشمل ملحقات الجلد والأوعية الدموية.
التشخيص التفريقي للداء النشواني الجلدي الأولي:
قد يكون تمييز الداء النشواني الحزازي صعبًا خصوصًا في المرحلة المبكرة أو الخفيفة من بين اضطرابات الجلد الحطاطية الحاكّة الأخرى مثل:
- الحكة العقدية.
- الحزاز المسطح الضخامي.
- الحزاز البسيط المزمن.
- الوذمة المخاطية الظنبوبية.
- التهاب الجلد الحطاطي.
يجب تمييز الداء النشواني البقعي عن اضطرابات فرط التصبغ الأخرى مثل:
- فرط تصبغ ما بعد الالتهاب.
- فرط التصبغ الناجم عن المخدرات.
- النخالية المبرقشة.
- الحزاز المسطح الضموري.
- التهاب الجلد التماسي الضوئي.
قد يحاكي الداء النشواني العقدي العديد من العقيدات الجلدية وتحت الجلدية من مثل:
- الساركويد.
- الخراجات.
- الأورام بما فيها سرطان الخلايا القاعدية.
- فطر الفطريات.
- ورم الغدد اللمفاوية الكاذب الجلدي.
- دخن الغروانية.
- الورم العضلي الأملس.
علاج الداء النشواني الجلدي الأولي:
لا توجد استراتيجيات علاجية مقبولة نظرًا لعدم وجود تجارب خاضعة للرقابة، وتركز الأساليب المستخدمة على تخفيف التشوه الجلدي والحكة.
التدابير العامة:
- استخدام المرطب والمطريات.
- تجنب الخدش.
العلاج الموضعي:
– الكورتيكوستيرويدات: تستخدم الكورتيكوستيرويدات الموضعية القوية أو فائقة الفعالية على نطاق واسع، وتكون أكثر فعالية عند تغطيتها بضماد بعد تطبيقها. يمكن استخدامها مع عوامل حالّة للتقرن مثل اليوريا وحمض الصفصاف أو حمض اللاكتيك ما يحسن القضاء على التقرن والتشنّج ويسطح الحطاطات.
- مثبطات الكالسينيورين.
- الرتينوئيدات.
- ثنائي ميثيل سلفوكسيد (DMSO 10%) ومنثول 2%.
- يمكن تجربة الأدوية المضادة للحكة مثل الكابسيسين أو الدوكسيبين لكن الأدلة الداعمة لها محدودة، وأدى استخدام مضادات الهيستامين المهدئة ليلاً إلى تقليل الحكة.
- حقن الكورتيكوستيرويد داخل الآفة أو الجراحة البردية مع أو بدون الستيرويدات الموضعية اعتمادًا على مدى الآفة ودرجة تحملها.
العلاج الفموي:
مفيد للآفات واسعة النطاق عندما تكون العلاجات الموضعية غير عملية أو غير مستجيبة، وتستخدم أدوية ذات تأثيرات غير مباشرة لهذا المرض مثل:
- الرتينوئيدات مثل الأسيتريتين والأليتريتينوين.
- طُرحت فكرة تناول مضادات الأورام والمعدلات المناعية مثل سيكلوفوسفاميد وسيكلوسبورين ودوبيلوماب، لكن ذلك سيكون في ظروف استثنائية فقط.
العلاج الطبيعي:
- العلاج بالضوء: PUVA والأشعة فوق البنفسجية ضيقة النطاق.
- العلاج بالليزر: فراكشنال ثاني أكسيد الكربون – Er:YAG – Nd:YAG – ليزر الصبغ النبضي.
- تسحيج الجلد أو الكي والكشط أو الاستئصال، وذلك اعتمادًا على مكان الآفة ومداها.
التوقعات:
غالبًا ما يكون الداء النشواني الجلدي الأولي مقاومًا للعلاج، وحتى لو تحسن، فمن المحتمل أن يعاود الظهور عند التوقف عن متابعة أي نوع من أنواع العلاج.
اقرأ أيضًا:
الداء النشواني الثانوي: الأسباب والأعراض والتشخيص والعلاج
كل ما نحتاج معرفته عن تقرحات الجلد
ترجمة: ميس مرقبي
تدقيق: نور حمود